
不眠症とは?症状・原因・診断・治療について
目次
皆さんは普段良く眠れていますか?
実は、日本人を対象にした睡眠に関する調査では、5人に1人が自分は不眠の状態にあると感じ、10人に1人は、長期間にわたって不眠症に悩まされていると報告されています。また、年を重ねるごとに何らかの睡眠問題を抱えている割合は大きくなり、60歳以上の方では3人に1人が睡眠問題で悩んでいます。
上記の通り不眠症(睡眠障害)は珍しい状態ではなく、誰でも、環境やストレスにより不眠症(睡眠障害)を発症する可能性があります。
今回は、不眠症の主な症状、原因、診断基準、そして治療についてご紹介します。
不眠症の定義
米国睡眠医学会(American Academy of Sleep Medi- cine, AASM)が発表している睡眠障害国際分類第3版(International Classification of Sleep Dsiorders, Third Edition, ICSD-3)では以下のように定義されています。
眠る機会や環境が適切であるにもかかわらず、睡眠の開始と持続、安定性、あるいは質に持続的な障害が認められ、その結果、何らかの日中の障害をきたす場合
つまり、眠ることのできる状態が整っているのにも関わらず、うまく眠ることができずに日中の活動に支障が出ている状態を指します。
ただ眠れないから不眠症、というわけではないのです。
また、DSM-5では、不眠障害の診断基準について以下のように定義されています。
A.睡眠の量または質の不満に関する顕著な訴えが、以下の症状のうち1つ(またはそれ以上)を伴っている:
- 入眠困難(子供の場合、世話する人がいないと入眠できないことで明らかになるかもしれない)
- 頻回の覚醒、または覚醒後に再入眠できないことによって特徴づけられる、睡眠維持困難(子供の場合、世話する人がいないと入眠できないことで明らかになるかもしれない)
- 早朝覚醒があり、再入眠できない
B.その睡眠の障害は、臨床的に意味のある苦痛、または社会的、職業的、教育的、学業上、行動上、または他の重要な領域における機能の障害を引き起こしている
C.その睡眠困難は、少なくとも1週間に3夜で起こる
D.その睡眠困難は、少なくとも3ヶ月間持続する
E.その睡眠困難は、睡眠の適切な機会があるにも関わらず起こる
F.その不眠は、他の睡眠-覚醒障害(例:ナルコレプシー、呼吸関連睡眠障害、概日リズム睡眠-覚醒障害、睡眠時随伴症)では十分に説明されず、またはその経過中にのみ起こるものではない
G.その不眠は、物質(例:乱用薬物、医薬品)の生理学的作用によるものではない
H.併存する精神疾患および医学的疾患では、顕著な不眠の訴えを十分に説明できない
(出典:DSM-5 精神疾患の分類と診断の手引)
不眠症の4つの症状
不眠症は「入眠障害」「中途覚醒」「早朝覚醒」「熟眠障害」の4つのタイプに分けられます。また、これらの症状は1つに限られるわけではなく、合わさって出ることもあります。
それぞれ確認していきましょう。
入眠障害
入眠障害は、なかなか眠りにつけないタイプの不眠症です。
健康な人が消灯してから入眠するまでの時間は30分以内程度が一般的と言われていますが、入眠障害の方は寝ようとしてもなかなか(30分~1時間以上)眠りにつけない状態です。
診断の目安としては、就床後1時間以上眠れない場合に入眠障害を疑います。
不眠症を訴える患者さまの中で最も多いのがこの入眠障害です。特に不安や緊張が強いときに起こりやすいと言われています。
中途覚醒
いったん眠りについても、翌朝起きるまでの間、夜中に目が覚めてしまい再入眠が出来ない場合、中途覚醒を疑います。
年齢を重ねると眠りが浅くなって目覚めやすくなります。そのため、中高年から高齢者に多く見られる症状です。
また、うつ病や睡眠時無呼吸症候群、脳変性疾患などが原因となっている場合もあるため、注意が必要です。
早朝覚醒
起きる予定の時間より、2時間以上前に目が覚め、その後眠ることが出来ない症状です。
高齢者に多く、夜遅くまで起きていることが辛くなるので早寝早起きになっていきます。
また、早朝覚醒はうつ病で認められることが多いので、注意が必要です。
熟眠障害
眠りが浅く、十分な睡眠時間のわりに熟睡感が得られない症状です。
寝ているのに、全然疲れが取れない、眠った気がしないと感じる状態です。
眠りの要素には「時間」と「質」の2つがあり、本当に必要なのは「時間」よりも「質」の方だと言われています。十分に深い睡眠が取れたときには短時間でも疲れが回復し、反対に質の低下した眠りはどれだけ眠っても疲れが取れず、かえって体がしんどくなってしまうことがあります。
眠りの質が低下している原因として、睡眠時無呼吸症候群や周期性四肢運動障害などが関係している場合があります。これらの症状を本人が自覚することは困難です。
熟眠障害は不眠症の症状とされていますが、過眠症(いくら眠っても眠くて生活に支障が出る状態)によっても認められることがあります。
また、熟眠障害の方は他のタイプの不眠症を伴っているケースが多いのも特徴です。
不眠症を引き起こす主な原因
不眠症のタイプ自体も4種類ありますし、原因は様々です。また、原因によって治療法も異なります。
主な要因について以下で紹介します。
| 環境要因 | ベットや枕があっていない、部屋が暑い、騒音がひどいなど |
| 食事要因 | アルコールやニコチン、カフェインなど嗜好品に含まれる成分の過剰摂取 |
| 心理的要因 | 抑うつ気分、ストレス、不安障害、発達障害、統合失調症など |
| 身体的要因 | 頻尿、心臓病、喘息などを原因とした痛み、かゆみ、咳など |
神経質な人はストレスを感じやすく、不眠の症状を訴えることが多いです。
また、心理的要因につながる、うつ病による不眠やADHDに合併しやすい過眠などは専門医療機関での検査と診断が必要です。その他、睡眠時無呼吸症候群や周期性四肢運動障害なども専門医療機関での検査を受けるべきです。
このように、これらの睡眠障害にはそれぞれの要因と治療法があります。通常の睡眠薬では対症療法で、根本的な治療ではありませんので注意してください。
不眠症の誤解
不眠症の問題点は、睡眠時間が短くなることではありません。また、加齢によって中途覚醒や早朝覚醒は増えていきますので、これもあまり問題ではありません。
不眠症で重要なのは、眠れないことが不眠症ではなく、眠りたくてもうまく眠れないことによって昼間の活動時間帯に支障をきたす点です。日本人の平均睡眠時間は7時間程度ですが、4時間でも健康に活動できる人もいますし、8時間寝ても足りない人もいます。
昼間に精力的に活動できるのであれば、睡眠時間や目覚めの回数にこだわりすぎる必要はありません。
不眠症(睡眠障害)の診断基準
医師の立場から不眠症(睡眠障害)の疑いがあるかを確認する際には以下の項目を中心に質問します。
- 倦怠感や不定愁訴
- 集中力や注意、記憶の障害
- 社会的機能の低下
- 気分の障害や焦燥感
- 日中の眠気
- 動悸や意欲の障害
- 仕事中や運転中のミスや事故の危険
- 睡眠不足に伴う緊張や頭痛、消化器症状
- 睡眠に関する不安
こうした症状を自覚している場合には、不眠症を疑います。
また、不眠症度合いを測る目安があり、それを使用してセルフチェックをすることも可能です。世界標準の睡眠評価法として世界保健機関(WHO)による「アテネ不眠尺度」というものがあります。
アテネ不眠尺度
以下の8項目で、過去1カ月間に、少なくとも週3回以上経験したものを選んでください。最後に、各選択肢についている点数を合計します。
4点以上だと不眠症の疑いがあります。
問1.寝床についてから実際に眠るまで、どのくらいの時間がかかりましたか?
- いつも寝つきはよい……0点
- いつもより少し時間がかかった……1点
- いつもよりかなり時間がかかった……2点
- いつもより非常に時間がかかった、あるいは全く眠れなかった……3点
問2.夜間、睡眠の途中で目が覚めましたか?
- 問題になるほどのことはなかった……0点
- 少し困ることがある……1点
- かなり困っている……2点
- 深刻な状態、あるいは全く眠れなかった……3点
問3.希望する起床時刻より早く目覚めて、それ以降、眠れないことはありましたか?
- そのようなことはなかった……0点
- 少し早かった……1点
- かなり早かった……2点
- 非常に早かった、あるいは全く眠れなかった……3点
問4.夜の眠りや昼寝も合わせて、睡眠時間は足りていましたか?
- 十分である……0点
- 少し足りない……1点
- かなり足りない……2点
- 全く足りない、あるいは全く眠れなかった……3点
問5.全体的な睡眠の質について、どう感じていますか?
- 満足している……0点
- 少し不満である……1点
- かなり不満である……2点
- 非常に不満である、あるいは全く眠れなかった……3点
問6.日中の気分は、いかがでしたか?
- いつもどおり……0点
- 少し落ち込んだ……1点
- かなり落ち込んだ……2点
- 非常に落ち込んだ……3点
問7.日中の身体的および精神的な活動の状態は、いかがでしたか?
- いつもどおり……0点
- 少し低下した……1点
- かなり低下した……2点
- 非常に低下した……3点
問8.日中の眠気はありましたか?
- 全くなかった……0点
- 少しあった……1点
- かなりあった……2点
- 激しかった……3点
不眠症(睡眠障害)の治療
不眠症の治療は大きく「薬物療法」と「非薬物療法」に分けられます。薬物療法は睡眠薬を使用するもので、非薬物療法は生活習慣の改善がメインです。
薬物治療
薬物治療では、睡眠薬を使用して睡眠誘導を図ります。
現在日本で承認されている睡眠薬は、以下の4種類があります。
- バルビツール酸系睡眠薬
- ベンゾジアゼピン受容体作用薬(BZ系薬)
- メラトニン受容体作用薬
- オレキシン受容体拮抗薬
1のバルビツール酸系睡眠薬は耐性や依存などの問題があり、現在はほとんど使用されていません。
これらの中で主流となっているのが2のベンゾジアゼピン受容体作用薬(BZ系薬)です。さらに、このBZ系薬の中でも血中半減期の差によって、超短時間型、短時間型、中間型、長時間型に分類されます。これらを不眠症のタイプによって使い分けるのが一般的です。
- 超短時間型:トリアゾラム(主な商品名:ハルシオン)
- 短時間型:ブロチゾラム(主な商品名:レンドルミン)、ロルメタゼパム(商品名:エバミール、ロラメット)、リルマザホン(主な商品名:リスミー)
- 中間型:フルニトラゼパム(主な商品名:サイレース)、エスタゾラム(主な商品名:ユーロジン)、ニトラゼパム(主な商品名:ベンザリン、ネルボン)
- 長時間型:クアゼパム(主な商品名:ドラール)、ハロキサゾラム(商品名:ソメリン)、フルラゼパム(商品名:ダルメート)
入眠障害の場合は超短時間型か短時間型を、中途覚醒、早朝覚醒、熟眠障害の場合は中間型、長時間型の薬を選択するのが一般的ですが、効果がないことも一定あります。そのため、様子を見ながら薬を変更することもあります。
3のメラトニン受容体作用薬は、睡眠と覚醒のリズムを整える効果があります。服用したらすぐに眠れるようなものではなく、即効性はありません。薬の効果を判定するために、目安として2週間程度かかります。
4のオレキシン受容体拮抗薬は、覚醒を促進するオレキシン受容体への結合を阻害し、覚醒神経核を抑制します。これによって睡眠誘導する新しい作用機序の薬です。
こうした薬を服用し、睡眠のリズムを整えていきます。睡眠のリズムが安定して、薬に頼らず眠れるような気がしてきたら、薬を減らしていきます。急激に減らすのではなく、ゆっくりと減らしていきます。不眠症は眠れないことへの不安が更に睡眠を阻害する側面もあるため、「少し減らすくらいなら眠れるだろう」という自信をコントロールすることが重要です。
また、自分で勝手に薬を減らすことはせず、必ず医師と相談して減薬を進めるようにしてください。急に薬を中止すると不眠が悪化してしまうこともあるので注意しましょう。
非薬物療法
薬を用いずに生活習慣の改善によって不眠症の治療を行います。不眠症の治療では、原因にもよりますが、基本的には薬物に頼らない治療から進めていきます。
また、不眠の原因がうつ病や統合失調症など別の疾患が原因の場合は、まずはその原因となる疾患の治療を優先します。
不眠症の治療において生活習慣の改善は非常に重要です。「不眠症が治る」というのは、十分な睡眠を一時的に得ることではありません。生活習慣を改善して、薬に頼らずとも十分な睡眠が得られる状態になることです。
不眠の原因となる生活習慣
以下のような生活習慣は不眠の原因となります。当てはまるものがある方は改善が必要です。
- 昼夜逆転になっている。
- 寝る時間の直前までテレビなどを見ている。
- パソコンや携帯電話の強いブルーライトを発する画面を寝る前によく見る。
- 寝る前に激しい運動をしたり、筋力トレーニングなどを行っている。
- 蛍光灯の灯りをつけたまま寝る。
- 寝る前に重要なことや解決困難なことについて色々考えることがある。
不眠の原因となる生活習慣の改善
上記のような生活習慣を改善し、不眠の原因を解消するためには、以下のことに注意して生活するのが良いでしょう。
| 寝室の環境 | 寝室の環境はとても重要です。音の対策として絨毯やカーペットを敷いたり、遮光カーテンを使用するなどして眠りやすい環境を整えましょう。部屋は暗くしたほうがメラトニンが分泌されやすくなるため、眠りやすくなります。
また、室温には気を使いましょう。暑すぎても寝苦しいですし、寒すぎても眠れません。 そして寝室は寝るための部屋と割り切り、スマートフォンや本などをベッドに持ち込まないようにしましょう。こうした意識付けも重要です。 |
|---|---|
| 就寝前のテレビ、スマホ、ネット | LEDディスプレイや照明に多く含まれているブルーライトは、可視光線の中で最も強いエネルギーを持つ光です。太陽光に含まれるブルーライトは、朝に浴びると体内時計をリセットし、交感神経を優位にして脳と体を活性化する働きがあります。
しかし、テレビやスマホからこうした光を就寝前に浴びてしまうと、脳が勘違いしてメラトニンの分泌を抑えてしまいます。こうして寝付きが悪くなったり睡眠の質が低下してしまうのです。 そのため、就寝前にはテレビやスマホを見ないようにするのが良いです。どうしても事情がある場合は、ブルーライトカットモードにしたりするなどなるべく工夫してみましょう。 |
| 就寝前の運動 | 寝る前に激しい運動をすると、深部体温が上がります。深部体温は昼間の活動中に上がり、夜に体温が下がるにつれて眠くなります。そのため、激しい運動をして深部体温を上げてしまうと目が覚めてしまい、眠れなくなってしまいます。
運動をする場合は寝る3時間前までに済ませると良いでしょう。適度な運動はちょうどよい疲労感をもたらしますし、呼吸も自然と深くなります。そのため、運動すること自体はおすすめです。 |
| 就寝前の考え事 | 寝る前に自分の悩みと向き合ったり、翌日の計画を立てるのはやめましょう。心配事がある状態ではなかなか寝付くのが難しくなったり、浅い睡眠になってしまいます。
悩み事などは紙に書き出し、朝に考えると割り切ってしまうと良いでしょう。 |
TMS治療
TMS治療は欧米で普及が広がっている治療法で、日本ではまだ限られた医療機関でしか治療を受けることができません。
磁気刺激によって脳の特定部位を活性化させることによって脳血流を増加させ、低下した機能をもとに戻していきます。
TMS治療は1回あたり約20分程度磁気刺激を当てるもので、大きな痛みや副作用はありません。また、治療期間も3週間~6週間程度となることが多く、これまで薬物療法で効果が見られなかった場合でも症状が改善していくことが多いです。
海外の臨床研究で、TMS治療によって睡眠時間や睡眠の質、日中の眠気が改善することが明らかになっています。
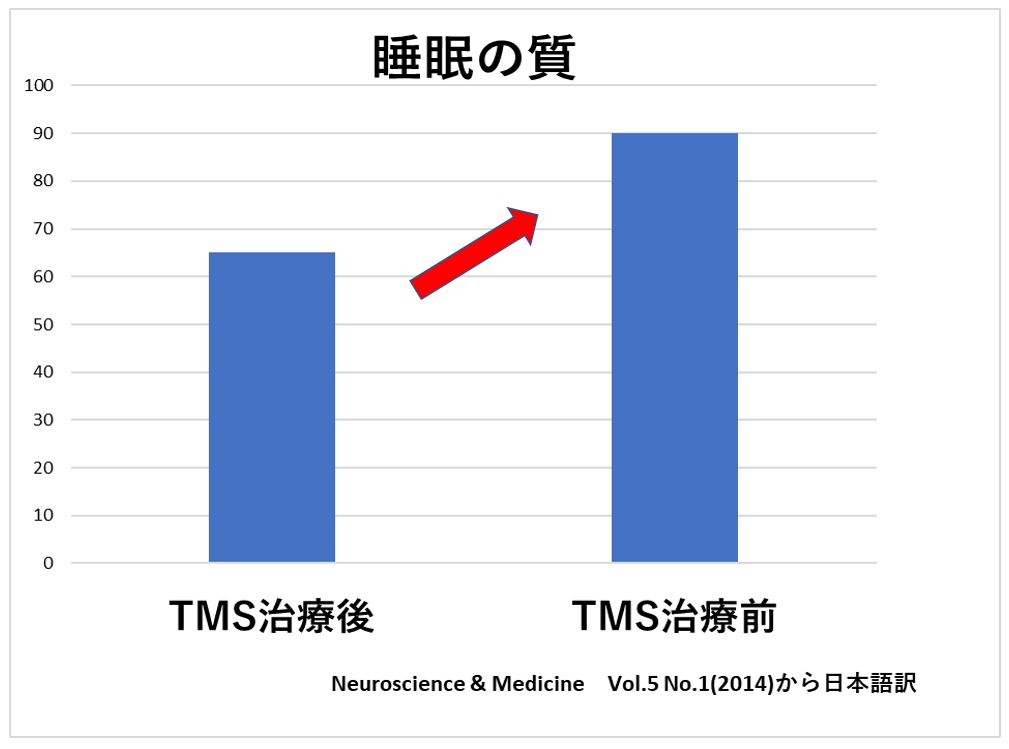
(Neuroscience & Medicine Vol.5 No.1(2014)から日本語訳 )
TMS治療に関する詳細は以下の記事で解説していますので、参照してください。
TMS治療(経頭蓋磁気刺激)は、医療先進国のアメリカのFDAや日本の厚生労働省の認可を得た最新の治療方法です。投薬に頼らずうつ病や発達障害などの治療ができるTMS治療について、精神科医が詳しく解説しています。
まとめ
不眠症は様々な原因があり、治療法もそれによって変わってきます。
珍しい病気ではありませんが、適切な治療を行わないとなかなか改善しないものです。専門医に相談しつつ、生活習慣の改善や場合によっては薬物療法なども取り入れ、しっかりとした睡眠を取れるようにしていきましょう。
ブレインクリニックの不眠症外来紹介ページです。
脳の状態を診断するQEEG検査(定量的脳波検査)【当日治療開始可能】

15歳男性 ADHD、アスペルガー症候群合併
21歳男性 アスペルガー症候群、不安障害合併
22歳女性 アスペルガー症候群、うつ合併
8歳女性 学習障害、ADHD合併
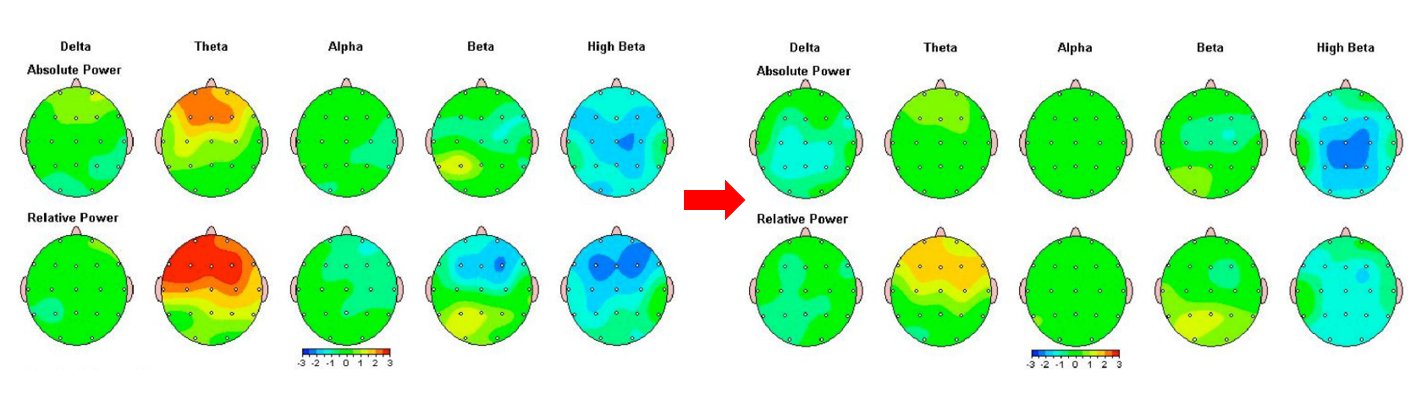
技術の進歩により、治療前と治療後のQEEGの変化を客観的に評価することも可能になりました。
QEEG検査で脳の状態を可視化し、結果に応じて、個人に合った治療を提案します。











